Информация о беременности
Информация о беременности
► ВАЖНОСТЬ ПРЕГРАВИДАРНОЙ ПОДГОТОВКИ
Основная концепция прегравидарной подготовки (далее ПП) – здоровый ребенок. Следовательно, готовиться к беременности необходимо начинать не менее, чем за 3 месяца до зачатия.
Прегравидарная подготовка необходима всем парам, планирующим беременность, но особое значение она приобретает при отягощенном репродуктивном анамнезе.
ПП признана эффективным методом снижения риска перинатальных осложнений.
Обследование при подготовке к беременности направлено на выявление возможных заболеваний/состояний, которые могут негативно повлиять на течение гестации. Как правило, в ходе ПП назначают такие исследования, как:
• клинический анализ крови;
• определение группы крови и резус-фактора;
• определение уровня глюкозы в плазме венозной крови или в капиллярной кро- ви натощак;
• определение антител к бледной трепонеме, антигенов и антител к ВИЧ-1 и -2, выявление HBsAg, антител к вирусу гепатита C и краснухи;
• определение концентрации тиреотропного гормона;
• общий анализ мочи;
• микроскопическое исследование вагинального отделяемого с окраской по Граму, полимеразная цепная реакция для диагностики инфекций, передаваемых половым путём (ИППП), тест на вирус папилломы человека (ВПЧ) в возрасте 30 лет и старше, цитологическое исследование мазков с области экзоцервикса и из цервикального канала;
• ультразвуковое исследование органов малого таза и молочных желёз;
• консультация терапевта и стоматолога, другие специалисты – по показаниям.
В последние годы новым обязательным элементом ПП стала иммунизация против SARS-CoV-2.
Вагинозы и вагиниты, по всей вероятности, не препятствуют зачатию.Тем не менее установлено, что беременность, наступившая на фоне патологических выделений из половых путей, чаще протекает с осложнениями.
Присутствие ВПЧ в организме женщины может быть сопряжено с бесплодием, но в целом эти вирусы более опасны для плода, чем для фертильности. Ряд авторов полагают, что ВПЧ повышает частоту невынашивания беременности и преждевременных родов. Вирус может негативно влиять на процессы имплантации и плацентации.
Благоприятный исход беременности ассоциирован с низким разнообразием видового состава «репродуктивного микробиома» и доминированием представителей рода Lactobacillus. Таким образом, устранение дисбиотических нарушений — важный аспект ПП.
Важный элемент ПП — выявление и лечение хронического эндометрита и иных воспалительных заболеваний малого таза (ВЗОМТ) на этапе планирования гестации. Наличие ВЗОМТ в анамнезе — самостоятельный фактор риска бесплодия и внематочной беременности. Если зачатие произошло, перенесённые ранее ВЗОМТ повышают риск самопроизвольного аборта, внутриутробной инфекции и хориоамнионита, плацентарной недостаточности, преждевременных родов, инфекционно-воспалительных заболеваний и осложнений у матери и новорождённого.
Дотация фолатов — один из элементов ПП, поскольку их дефицит может быть ассоциирован с многочисленными врождёнными пороками развития и осложнениями гестации. Рекомендованная доза фолиевой кислоты для взрослых женщин без отягощённого анамнеза составляет 400 мкг/сут.
Учитывая, что вся территория РФ отнесена к зоне йододефицита, оправдана дополнительная дотация йода. В регионах, эндемичных по дефициту этого микроэлемента, в течение 3 мес до зачатия рекомендовано назначать препараты йода (женщинам — в дозе 200 мкг/сут, мужчинам – 100 мкг/сут).
Условно здоровым женщинам, которым не показано рутинное определение уровня 25(ОН)D в сыворотке крови, рекомендован приём витамина D в профилактической дозе 800–2000 МЕ/сут.
Женщине, планирующей беременность, рекомендовано включать в рацион жирную рыбу (1 раз в неделю) либо принимать препараты с полиненасыщенными жирными кислотами (ПНЖК).
Образ жизни в период планирования беременности:
- Отказ от вредных привычек (будущим родителям рекомендовано отказаться от употребления алкоголя, курения; недопустимо употребление наркотических веществ)
- Рациональное питание (отказаться от «фаст-фуда», сухомятки. Желательно исключить из рациона полуфабрикаты. Кушать нужно регулярно 4-5 раз в день небольшими порциями, не переедать. В ежедневный рацион планирующей беременность женщины должно входить побольше свежих фруктов и овощей, зелени, молочных продуктов, особенно творога и кефира, зерновых. От консервов лучше отказаться вообще. Желательно ограничить количество легко усваиваемых углеводов и животных жиров, а также кофе).
Перед беременностью желательно нормализовать свой вес, поскольку и избыточный вес и чрезмерная худоба отрицательно сказываются на способности женщины зачать и выносить малыша.
- Физические нагрузки для подготовки к беременности (дозированные аэробные (обогащающие организм кислородом) нагрузки полезны для здоровья, они повышают стрессоустойчивость организма, улучшают кровообращение, дыхание, насыщенность кислородом, что благоприятно для зачатия ребенка.
К таким нагрузкам относятся ходьба пешком (в том числе по беговой дорожке), плавание, велосипед, лыжи, коньки. Тренировка мышц брюшного пресса благоприятно скажутся на поддержании формы во время беременности и восстановление после родов, а также поможет благоприятному течению родов.
Мужчинам, планирующим зачатие, необходимо избегать длительного посещения бань, саун, не стоит длительно принимать ванну с горячей водой, носить тесное белье, по возможности избегать перегрева, работы в горячем цеху.
- Сон и отдых (Будущим родителям важен непрерывный ночной сон в течение 8 часов в хорошо проветриваемом помещении. Ложиться спать желательно не позже 22 часов)
- Стрессы перед беременностью (избегать стрессовых ситуаций, учиться относиться спокойнее ко всему происходящему. Можно овладеть методиками релаксации, самовнушения, посетить психологические тренинги).
- Условия труда (избегать работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость).
► НОРМАЛЬНАЯ БЕРЕМЕННОСТЬ
Нормальная беременность - одноплодная беременность плодом без генетической патологии или пороков развития, длящаяся 37-41 недель, протекающая без акушерских и перинатальных осложнений.
Жалобы, характерные для нормальной беременности:
Тошнота и рвота наблюдаются у каждой 3-й беременной женщины. В 90% случаев тошнота и рвота беременных являются физиологическим признаком, в 10% – осложнением беременности. При нормальной беременности рвота бывает не чаще 2-3-х раз в сутки, чаще натощак, и не нарушает общего состояния пациентки. В большинстве случаев тошнота и рвота купируются самостоятельно к 16-20 неделям беременности и не ухудшают ее исход.
Масталгия (боль в молочных железах) является нормальным симптомом во время беременности, наблюдается у большинства женщин в 1-м триместре беременности и связана с отечностью и нагрубанием молочных желез вследствие гормональных изменений.
Боль внизу живота во время беременности может быть нормальным явлением как, например, при натяжении связочного аппарата матки во время ее роста (ноющие боли или внезапная колющая боль внизу живота) или при тренировочных схватках Брекстона-Хиггса после 20-й недели беременности (тянущие боли внизу живота, сопровождающиеся тонусом матки, длящиеся до минуты, не имеющие регулярного характера).
Изжога (гастроэзофагеальная рефлюксная болезнь) во время беременности наблюдается в 20-80% случаев. Чаще она развивается в 3-м триместре беременности. Изжога возникает вследствие релаксации нижнего пищеводного сфинктера, снижения внутрипищеводного давления, и одновременном повышении внутрибрюшного и внутрижелудочного давления, что приводит к повторяющемуся забросу желудочного и/или дуоденального содержимого в пищевод.
Запоры – наиболее распространенная патология кишечника при беременности, возникает в 30-40% наблюдений. Запоры связаны с нарушением пассажа по толстой кишке и характеризуются частотой стула менее 3-х раз в неделю.
Примерно 8-10% женщин заболевают геморроем во время каждой беременности. Причинами развития геморроя во время беременности могут быть: давление на стенки кишки со стороны матки, застой в системе воротной вены, повышение внутрибрюшного давления, врожденная или приобретенная слабость соединительной ткани, изменения в иннервации прямой кишки.
Варикозная болезнь развивается у 30% беременных женщин. Причиной развития варикозной болезни во время беременности является повышение венозного давления в нижних конечностях и расслабляющее влияние на сосудистую стенку вен прогестерона, релаксина и других биологически активных веществ.
Влагалищные выделения без зуда, болезненности, неприятного запаха или дизурических явлений являются нормальным симптомом во время беременности и наблюдаются у большинства женщин.
Боль в спине во время беременности встречается с частотой от 36 до 61%. Среди женщин с болью в спине у 47-60% боль впервые возникает на 5-7-м месяце беременности. Самой частой причиной возникновения боли в спине во время беременности является увеличение нагрузки на спину в связи с увеличением живота и смещением центра тяжести, и снижение тонуса мышц под влиянием релаксина.
Распространенность боли в лобке во время беременности составляет 0,03-3%, и возникает, как правило, на поздних сроках беременности.
Синдром запястного канала (карпальный туннельный синдром) во время беременности возникает в 21-62% случаев в результате сдавления срединного нерва в запястном канале, и характеризуется ощущением покалывания, жгучей болью, онемением руки, а также снижением чувствительности и моторной функции кисти.
► О ПРАВИЛЬНОМ ПИТАНИИ И ПОВЕДЕНИИ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Беременной женщине следует правильно и регулярно питаться:
- потреблять пищу достаточной калорийности с оптимальным содержанием белка, витаминов и минеральных веществ, с обязательным включением в рацион овощей, мяса, рыбы, бобовых, орехов, фруктов и продуктов из цельного зерна,
- избегать использования пластиковых бутылок и посуды, особенно при термической обработке в ней пищи и жидкости, из-за содержащегося в ней токсиканта бисфенола А,
- ограничить потребление рыбы, богатой метилртутью (например, тунец, акула, рыба-меч, макрель),
- снизить потребление пищи, богатой витамином А (говяжей, куриной утиной печени и продуктов из нее),
- ограничить потребление кофеина менее 300 мг/сутки (1,5 чашки эспрессо по 200 мл или 2 чашки капучино/латте/американо по 250 мл, или 3 чашки растворимого кофе по 250 мл),
- избегать употребления в пищу непастеризованное молоко, созревшие мягкие сыры, паштеты, плохо термически обработанную пищу,
Если вы курите, постараться бросить курить или снизить число выкуриваемых в день сигарет. Избегать приема алкоголя во время беременности, особенно в первые 3 месяца.
► КЛИНИЧЕСКИЕ СИМПТОМЫ, ТРЕБУЮЩИЕ НЕЗАМЕДЛИТЕЛЬНОГО ОБРАЩЕНИЯ К ВРАЧУ - АКУШЕРУ - ГИНЕКОЛОГУ
В случае болей, дискомфорта, появлении кровяных выделений при половых контактах, а также при появлении зуда, жжения во влагалище и белей необходимо прекратить половые контакты и обратиться к врачу. Также вы должны обратиться к врачу при появлении следующих жалоб:
- рвота > 5 раз в сутки,
- потеря массы тела > 3 кг за 1-1,5 недели,
- повышение артериального давления > 120/80 мм рт. ст.,
- проблемы со зрением, такие как размытие или мигание перед глазами,
- сильная головная боль,
- боль внизу живота любого характера (ноющая, схваткообразная, колющая и др.),
- эпигастральная боль (в области желудка),
- отек лица, рук или ног,
- появление кровянистых или обильных жидких выделений из половых путей,
- лихорадка более 37,5 С,
- отсутствие или изменение шевелений плода на протяжении более 12 часов (после 20 недель беременности).
► НЕОБХОДИМЫЕ ИССЛЕДОВАНИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Во время беременности женщине необходимо проходить ряд обязательных исследований, чтобы контролировать здоровье матери и ребенка, выявлять возможные осложнения и своевременно принимать меры по их устранению.
Ниже приводятся некоторые важные исследования, которые рекомендуется проходить во время беременности:
- Клинический анализ крови: это исследование позволяет оценить уровень гемоглобина, количества кровяных клеток и других показателей крови. Это исследование проводится несколько раз во время беременности.
- Общий анализ мочи: это исследование позволяет оценить состояние функции почек и выявить возможные инфекции мочевыводящих путей.
- Ультразвуковое исследование: УЗИ позволяет оценить развитие плода, определить дату рождения, оценить состояние плаценты, амниотической жидкости и других параметров беременности.
- Кариотипирование: это исследование позволяет определить наличие хромосомных аномалий у плода.
- КТГ: КТГ (кардиотокография) позволяет оценить сердечную деятельность плода, его частоту сердечных сокращений и реакцию на сокращения матки.
- Исследование на инфекции: в первый триместр рекомендуется сдать анализы на TORCH-инфекции (тоxoplasmosis, rubella, cytomegalovirus, herpes), ВИЧ, гепатит В и С.
- Исследование на гестационный сахарный диабет: это исследование рекомендуется проводить между 24-28 неделями беременности для выявления гестационного сахарного диабета.
- Кроме того, врач будет назначать и другие исследования (в т.ч. лабораторные исследования), для мониторинга здоровья матери и ребенка. Важно следовать всем рекомендациям врача и проходить все необходимые исследования вовремя, чтобы своевременно выявлять возможные проблемы и принимать меры по их устранению.
►ПРИЕМ ВИТАМИНОВ И ЛЕКАРСТВЕННЫХ ПРЕПАРАТОВ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Беременной пациентке врач может назначить:
- прием фолиевой кислоты на протяжении первых 12 недель беременности в дозе 400 мкг в день.
- прием препаратов йода (калия йодида) на протяжении всей беременности в дозе 200 мкг в день.
- пациентке группы высокого риска преэклампсии при низком потреблении кальция (менее 600 мг/день) рекомендовано назначить пероральный прием препаратов кальция на протяжении всей беременности в дозе 1 г/день.
- пациентке группы высокого риска гиповитаминоза витамина D рекомендовано назначить пероральный прием витамина D на протяжении всей беременности в дозе 10 мкг (400 МЕ) в день.
► РЕКОМЕНДАЦИИ ПО ИСКЛЮЧЕНИЮ ФАКТОРОВ РИСКА ДЛЯ ПРОФИЛАКТИКИ ОСЛОЖНЕНИЙ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Пациентку, планирующую беременность (на прегравидарном этапе), и беременную пациентку информируют о необходимости нормализации массы тела на прегравидарном этапе и правильной прибавке массы тела во время беременности в зависимости от исходного ИМТ с целью профилактики акушерских и перинатальных осложнений.
Как избыточная, так и недостаточная прибавка массы тела во время беременности ассоциирована с акушерскими и перинатальными осложнениями. Беременные пациентки с ожирением (ИМТ≥30 кг/м2) составляют группу высокого риска перинатальных осложнений: выкидыша, ГСД, гипертензивных расстройств, ПР, оперативного родоразрешения, антенатальной и интранатальной гибели плода, ТЭО. Беременные с ИМТ≤18,5 кг/м2 составляют группу высокого риска ЗРП.
Необходимо отказаться от работы, связанной с длительным стоянием или с излишней физической нагрузкой, работы в ночное время и работы, вызывающей усталость, с целью профилактики акушерских и перинатальных осложнений, от работы, связанной с воздействием рентгеновского излучения, с целью профилактики акушерских и перинатальных осложнений.
Полезна регулярная умеренная физическая нагрузка (20-30 минут в день) с целью профилактики акушерских и перинатальных осложнений. Следует избегать физических упражнений, которые могут привести к травме живота, падениям, стрессу (например, контактные виды спорта, такие как борьба, виды спорта с ракеткой и мячом, подводные погружения) с целью профилактики акушерских и перинатальных осложнений.
При путешествии в самолете, особенно на дальние расстояния, одевать компрессионный трикотаж на время всего полета, ходить по салону, получать обильное питье, исключить алкоголь и кофеин.
При путешествии в автомобиле использовать специальный трехточечный ремень безопасности.
Рекомендуем сообщить врачу о планируемой поездке в тропические страны для проведения своевременной вакцинации.
Необходимо отказаться от курения с целью профилактики акушерских и перинатальных осложнений. Если вы курите, постараться бросить курить или снизить число выкуриваемых в день сигарет; избегать приема алкоголя во время беременности, особенно в первые 3 месяца.
► ВАКЦИНАЦИЯ ВО ВРЕМЯ БЕРЕМЕННОСТИ
Для небеременных пациенток на прегравидарном этапе действуют следующие правила вакцинации:
Ревакцинация от дифтерии и столбняка проводится каждые 10 лет. При подготовке к планируемой беременности вакцинацию от дифтерии и столбняка следует проводить не менее, чем за 1 месяц до её наступления.
Вакцинация от гепатита В проводится трехкратно по схеме 0-1-6 месяцев. При подготовке к планируемой беременности вакцинацию от гепатита В следует начинать не позднее, чем за 7 месяцев до её наступления.
Вакцинация от краснухи проводится женщинам, ранее не привитым или привитым однократно и не болевшим. При подготовке к планируемой беременности вакцинацию от краснухи следует провести не позднее, чем за 2 месяца до планируемой беременности.
Вакцинация от кори проводится женщинам ≤35 лет (женщинам некоторых профессий в возрасте ≤55 лет), ранее не привитым, привитым однократно и не болевшим.
Применение комбинированной вакцины для профилактики кори, краснухи и паротита** у женщин требует предохранения от беременности в течение 1 месяца после введения вакцины.
Вакцинация от ветряной оспы проводится женщинам ранее не привитым и не болевшим. При подготовке к планируемой беременности вакцинацию от ветряной оспы следует провести не позднее, чем за 3 месяца до планируемой беременности.
Вакцинация от COVID-19 проводится пациенткам, планирующим беременность (на прегравидарном этапе), и беременным пациенткам вакцинами для профилактики COVID-19 с актуальным антигенным составом согласно инструкциям к лекарственным препаратам [281]. Кратность вакцинации определяется нормативными документами Минздрава России.
Рекомендована в сезон гриппа вакцинация вакцинами для профилактики гриппа пациенткам, планирующим беременность (на прегравидарном этапе за 1 месяц до планируемой беременности), и беременным пациенткам во 2-м-3-м триместре беременности (в группе повышенного риска – начиная с 1-го триместра беременности).
При путешествии в тропические страны, а также в случае эпидемий, рекомендуется проведение вакцинации с применением инактивированных и генно-инженерных вакцин, анатоксинов, оральной полиовакцины. Беременная пациентка подписывает информированное добровольное согласие на проведение вакцинации. Со второго триместра не противопоказаны трёхвалентные инактивированные вакцины женщинам, у которых беременность совпадает с сезоном гриппа.
При необходимости вакцинации во время беременности проводится консультация с инфекционистом и эпидемиологом.
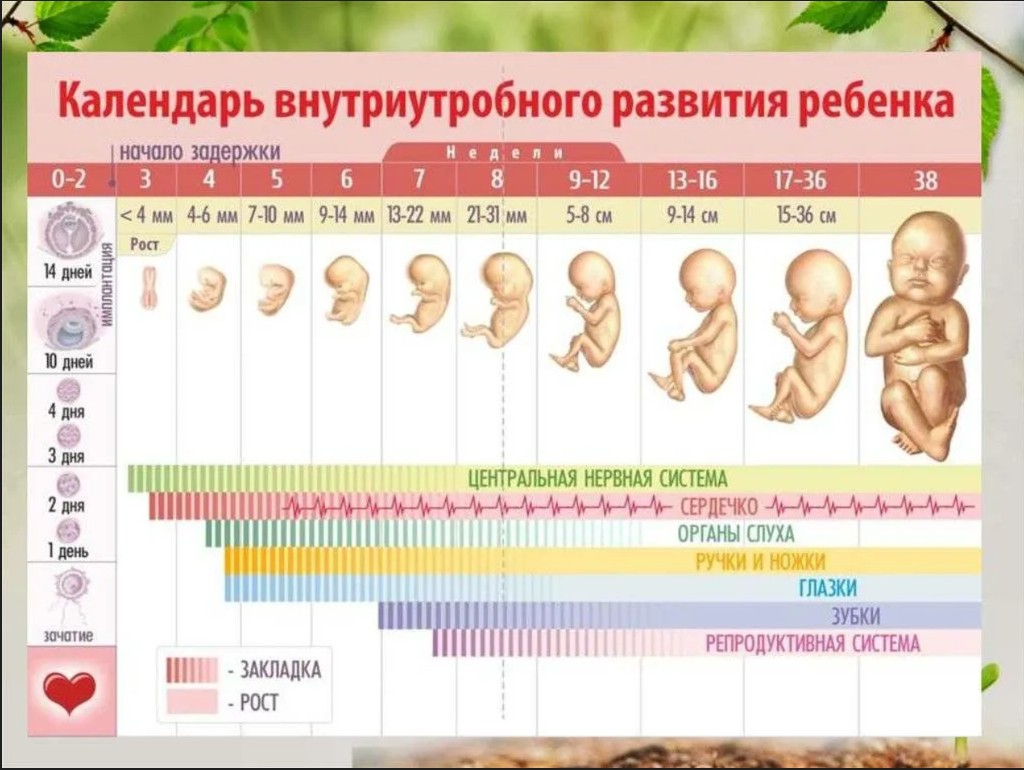
► О ВНУТРИУТРОБНОМ РАЗВИТИИ РЕБЕНКА ПО НЕДЕЛЯМ БЕРЕМЕННОСТИ
1–2 недели
Существуют два понятия: эмбриональный и акушерский срок беременности. Эмбриональный отсчитывают от момента зачатия. Но в медицинской карте будет указан именно акушерский срок, который отсчитывают от момента последней менструации. Возникает интересный парадокс: акушерский срок уже идет, а самой беременности еще нет.
3 неделя
В начале третьей недели происходит самое важное событие — встреча яйцеклетки с одним единственным сперматозоидом из многих миллионов. Оплодотворенная яйцеклетка начинает деление и продвигается в сторону матки по фаллопиевой трубе.
4 неделя
К концу четвертой недели эмбрион становится размером с маковое зернышко. Он прикрепляется к матке, а тест на беременность, проведенный в это время, дает положительный результат.
5 неделя
В первом триместре беременности закладываются основы здоровья будущего малыша: формируется ЦНС, сердечно-сосудистая система, а также костный скелет ребенка. Эмбрион подрастает почти до 2 мм. У него появляются два полюса — будущие ноги и голова. Формируются три функциональных слоя, из которых будут развиваться все системы и органы. Именно на этом этапе начинается закладка сердца и нервной трубки. Если ее формирование нарушается, может возникнуть серьезный врожденный дефект — расщепление позвоночника. Снизить подобный риск позволит прием фолиевой кислоты.
6 неделя
На этой неделе у женщины могут появиться или усилиться признаки токсикоза беременных: тошнота, слабость, рвота. У эмбриона начинают формироваться ручки и ножки, происходит процесс органогенеза: формируются печень, почки и другие жизненно важные органы. Будущей маме нужно пить достаточно жидкости, следить за питанием и отказаться от вредных привычек, если она еще этого не сделала.
7 неделя
Эмбрион размером похож на маленькую ягоду черной смородины. Самый важный процесс на этой неделе — развитие головного мозга у плода и разделение его на три отдела. На руках будущего малыша появляются пальчики, а на лице — ушки и носик.
8 неделя
На этой неделе могут сделать первое УЗИ, чтобы убедиться, что беременность маточная и прогрессирует. Продолжают формироваться черты лица и внутренние органы ребенка. Будущий малыш уже начинает двигаться.
9 неделя
Начинает закладываться половая система эмбриона. Будущий малыш уже размером с маленькую сливу, при этом почти половина его тела — это голова. Головной мозг в этот период развивается очень активно.
10 неделя
Со стороны еще сложно заподозрить беременность будущей мамы, но ее матка уже увеличилась в размере. С этой недели будущий малыш официально может называться плодом. У него уже сформированы основные органы, системы и части тела — им осталось «дозреть». Между пальчиками пропадает перепонка, а кости становятся более твердыми.
11 неделя
В это время проводят первый скрининг, который включает УЗИ и анализ крови мамы, который покажет риски генетической патологии плода и основные осложнения течения беременности. Такое обследование позволяет вовремя выявить грубые нарушения и пороки развития плода.
12 неделя
Мама уже прибавила первые несколько килограммов, а малыш дорос до размера мандарина. Примерно с этой недели начинают появляться видимые половые признаки, постепенно повышается точность определения пола будущего ребенка. Малыш активно двигается, а на его руках появляются маленькие ноготки. У него уже есть рефлексы: кроха может открывать рот, шевелить пальчиками.
13 неделя
С этого момента начинается второй триместр. Объем крови в организме будущей мамы постепенно увеличивается, поэтому важно принимать витамины с железом для профилактики анемии. Для развития мозга и зрения малыша понадобится лютеин, а для защиты сосудов мамы и профилактики появления отеков нужно принимать рутин. В витаминный комплекс обязательно должен входить цинк. Согласно исследованиям, его нехватка может быть причиной выкидышей и преждевременных родов. На этом сроке уже можно заметить увеличившийся животик будущей мамы. Сам малыш активно растет, у него появляются зачатки молочных зубов и волосы. Лицо все больше обретает привычные для нас человеческие черты.
14 неделя
В организме ребенка происходят важные изменения: плод вырабатывает собственные половые гормоны, начинает укрепляться грудная клетка, чтобы малыш в свое время смог сделать первый вдох, возникают рефлекторные сосательные движения, заканчивается формирование верхнего нёба. Как и прежде, нужно следить за полноценным питанием будущей мамы, но исключить чрезмерное употребление пищи.
15 неделя
На этой неделе у ребенка образуются белки группы крови. Малыш активно гримасничает, хотя пока выражение личика не отражает его эмоции. Ребенок учится дышать и двигается, но эти движения все еще остаются незаметными. В этот период будущую маму могут беспокоить отеки. Нужно соблюдать питьевой режим, делать легкие упражнения и принимать витамины, содержащие рутин, который способствует укреплению сосудов.
16 неделя
Вес тела женщины увеличился еще на 1–2 кг. У девочек на 16-й неделе происходит один из самых важных процессов — формирование их собственных яйцеклеток, запас которых неизменен на протяжении всей жизни будущей девочки. Нарушения на этом этапе могут привести к бесплодию.
17 неделя
Ребенок по-прежнему растет, развиваются все его системы, появляется подкожная жировая клетчатка. Скелет малыша костенеет, слух улучшается. Весит он около 100 г.
18 неделя
Примерно с этого момента малыш начинает слышать и, следовательно, может пугаться громких звуков. В то же время он постепенно привыкает к голосу родителей. На этой неделе мама может в первый раз почувствовать движения своего ребенка, если беременна не первым ребенком, при первой беременности шевеления более вероятны с 20 недели беременности.
19 неделя
Растущая матка может растягивать связки, из-за чего у будущей мамы иногда появляются тянущие неприятные ощущения. У малыша под молочными зубками начинают закладываться коренные, а его тело покрывается специальной смазкой, которая помогает сохранять тепло.
20 неделя
Вот и прошла половина срока беременности. Пришло время еще одного планового обследования. На 3D-УЗИ уже можно подробно разглядеть черты лица ребенка. Малыш активно двигается и даже икает. Также он может реагировать на вкус околоплодной жидкости, поэтому стоит в очередной раз задуматься о своем рационе.
21 неделя
Ребенок быстро прибавляет в весе — он весит больше 300 г. Активно развивается костная система плода, поэтому будущей маме нужно подумать о содержании кальция в еде или в витаминных препаратах. Железо также не теряет своей значимости, поскольку у малыша начинает функционировать главный кроветворный орган — костный мозг.На состояние будущей мамы влияет потребление витаминов В 1 , В 6 , С и Е. Именно они снижают риск гестоза.
22 неделя
Главное изменение этой недели — кожа ребенка. Она перестает быть прозрачной. На лице малыша появляются брови и реснички, хотя пока еще совсем бесцветные. И, конечно, ребенок не прекращает активные тренировки, совершая разные движения руками, ногами и головой.
23 неделя
Активно развивается мозг малыша и его нервная система в целом. Органы ребенка полностью сформированы, хотя еще и не готовы к самостоятельной жизни. Будущей маме может быть тяжело переносить увеличение размеров и веса матки. Если появились неприятные ощущения в позвоночнике, рекомендуется посетить врача и подобрать специальный поддерживающий бандаж.
24 неделя
Глаза малыша уже полностью сформированы, хотя еще и не заполнены цветным пигментом. С этой недели начинается самое активное для ребенка время, которое сопровождается разнообразными шевелениями. Еще через несколько недель, когда малыш подрастет, двигаться так активно у него уже не получится.
25 неделя
Постепенно кости малыша становятся все более крепкими, в кишечнике образуется меконий. Молочные железы будущей мамы увеличиваются в размере, из них может выделяться молозиво. Это совершенно нормально и не должно вызывать паники, так организм готовится к будущей лактации.
26 неделя
У малыша уже можно проследить циклическую активность — периоды покоя и энергичных движений. Если будущей маме повезет, то период покоя совпадет с ночным временем. Но так бывает не всегда. Легкие ребенка активно готовятся к работе, в них появляется все больше сурфактанта (вещество, препятствующее слипанию легких и обеспечивающее самостоятельное дыхание малыша после рождения).
27 неделя
Примерно с этого момента глаза малыша открываются, он уже может различать свет и темноту. Ребенок легко засыпает от укачивания, даже если оно вызвано выполнением обычных домашних дел. В организме малыша увеличивается количество различных гормонов, часть которых попадает и в организм матери.
28 неделя
В этот период будущую маму могут беспокоить появившиеся растяжки. Для того чтобы уменьшить риск их возникновения, нужно смазывать кожу маслом или специальным кремом. Малыш продолжает развиваться и расти. Если на живот упадет яркий свет от лампы, ребенок отвернется и закроет глазки.
29 неделя
В этот период нужно внимательно следить за здоровьем будущей мамы, за прибавкой веса, пульсом, давлением и другими параметрами. Малыш продолжает набирать вес (он весит уже больше 1 кг), его мозг становится все более сложным. Считается, что с этого момента ребенок уже может видеть сны. Маме нужно не забывать следить за потреблением белка, витамина С, железа.
30 неделя
Малыш заполняет почти все пространство матки, его вес примерно 1400 гр. Его мышечная и костная масса продолжают увеличиваться. Примерно в это время малыш начинает проявлять свой характер, показывать, что ему нравится, а что — нет. Это может быть реакция на звуки, яркий свет или даже на продукты, которые ест мама.
31 неделя
Малышу все еще требуется большое количество белка, витаминов и других нутриентов. Ребенок стремительно увеличивает свой вес, питательные вещества нужны для его развития и роста. Маленький акробат уже не так активен, его размеры не позволяют свободно перемещаться в матке.
32 неделя
Приблизительно в этот период ребенок занимает свое положение перед родами: продольное, поперечное или косое. У будущей мамы набухает грудь, начинает выделяться молозиво. Организм беременной готовится к родам. Примерно в это время проводят третье УЗИ . Оно позволяет не только увидеть малыша, но и оценить кровоток плаценты, пуповины и самого ребенка. Также с этой недели будет проводиться процедура КТГ - кардиотокография, каждые 2 недели до родов. В течение получаса к животу будут прикреплены датчики, регистрирующие сердцебиение плода и сократительную активность матки.
33 неделя
Ритм жизни малыша постепенно совпадает с жизнью мамы. Он любит прогулки, знакомые голоса, приятные звуки. А если непоседа начинает сильно пинаться, можно поукачивать его прямо в животе.
34 неделя
Самое главное событие данного периода — практически полное созревание легких ребенка. Правда, самостоятельно выйти в большой мир малыш к этому времени не готов: он еще не набрал нужное количество жировой клетчатки и не может контролировать температуру своего тела. Поэтому преждевременные роды на этом сроке опасны.
35 неделя
Смазка на теле малыша густеет, он готовится ко встрече с родителями. К этому моменту вес ребенка может достигать 2,5 кг. Малыш все еще набирает жировую прослойку, чтобы сохранять тепло во внешней среде. Рост малыша теперь увеличивается незначительно, а вот вес растет очень быстро по сравнению с предыдущими неделями.
36 неделя
Малыш практически полностью сформирован и в конце 36-й недели считается доношенным. Но его нервная система и иммунитет все еще развиваются. По-прежнему накапливается младенческий подкожный жир. А вот будущая мама может почувствовать первые схватки, они называются тренировочными. Так организм готовится к предстоящим родам.
37 неделя
Этот период считается вполне подходящим для родов. Развитие малыша завершено, он считается «дозревшим». Организм будущей мамы начинает готовиться к появлению ребенка на свет. Выделяются окситоцин, простагландины и другие биологически активные вещества. Схватки могут усилиться, а из шейки матки — отойти слизистая пробка.
38–40 недели
Голова ребенка опускается в область малого таза, и малыш уже вот-вот родится. Самое время упаковать сумку, чтобы поездка в роддом не стала внезапной.
► О ПОЛЕЗНОМ ВЛИЯНИИ БЕРЕМЕННОСТИ НА ОРГАНИЗМ ЖЕНЩИНЫ
Положительные изменения в организме будущих мам во время беременности
Важно отметить, что в организме будущих мам в процессе вынашивания и кормления ребенка происходит множество положительных изменений. Эти изменения не только влияют на физическое самочувствие матери, но и оказывают положительное воздействие на ее общее состояние здоровья.Уход за собой и забота о себе
Во время беременности организм женщины претерпевает различные изменения, чтобы приспособиться к растущему ребенку. Это и увеличение объема крови, и изменение гормонального фона, и перестройка работы органов. Эти изменения способствуют улучшению общего самочувствия будущей матери.Физическое и эмоциональное здоровье
Кормление и вынашивание ребенка может оказывать глубокое влияние на эмоциональное состояние матери. Многие будущие мамы отмечают, что в этот особый период они испытывают чувство радости и удовлетворения. Связь, возникающая между матерью и ребенком во время беременности, поистине удивительна и оказывает положительное влияние на психическое и эмоциональное состояние матери.Преимущества беременности для здоровья
Беременность часто ассоциируется с целым рядом преимуществ для здоровья. Увеличение объема крови и гормональные изменения приводят к улучшению состояния кожи и волос. Кроме того, укрепляется иммунная система организма, что обеспечивает дополнительную защиту от болезней. Будущим мамам важно заботиться о себе и принимать те положительные изменения, которые несет с собой беременность.
► НОРМАЛЬНЫЕ РОДЫ
Нормальные роды - своевременные роды одним плодом, начавшиеся спонтанно, с низким риском акушерских осложнений к началу родов и прошедшие без осложнений, при которых ребенок родился самопроизвольно в головном предлежании, после которых родильница и новорожденный находятся в удовлетворительном состоянии.
В редких случаях роды могут быть нормальными при наличии некоторых акушерских осложнений до родов, например, преэклампсии, задержки роста плода без нарушения его состояния и др.
Роды состоят их 3-х периодов.
Первый период родов - время от начала родов до полного раскрытия маточного зева. Этот период родов состоит из латентной и активной фазы. Латентная фаза характеризуется слабыми сокращениями матки (иногда болезненными) и медленным раскрытием шейки матки до 5 см. Эта фаза может длиться до 20 часов у первородящих женщин и до 14 часов у повторнородящих женщин. Активная фаза характеризуется регулярными болезненными сокращениями матки (схватками) и раскрытием шейки матки до полного раскрытия. Продолжительность активной фазы обычно не превышает 12 часов в первых родах и 10 часов в последующих родах. Схватки во время активной фазы происходят 1 раз в 2 - 3 минуты.
Второй период родов - время от полного раскрытия маточного зева до рождения ребенка. Во время этого периода пациентка ощущает сильное желание тужиться (потуги), которые возникают каждые 2 - 5 минут.
Продолжительность второго периода родов при первых родах обычно составляет не более 3 часов, при повторных - не более 2 часов, но при использовании эпидуральной аналгезии продолжительность может быть на час больше.
Третий период родов - время от рождения ребенка до рождения последа. Обычно третий период родов завершается в течение 15 - 30 минут.
Признаки начала родов: появление регулярных маточных сокращений с частотой не менее 1 в 10 минут, сглаживание и/или раскрытие шейки матки.
► ПОКАЗАНИЯ К КЕСАРЕВУ СЕЧЕНИЮ
Родоразрешение путем кесарева сечения (КС) – это способ родоразрешения, при котором рождение ребенка происходит посредством хирургического вмешательства с рассечением стенки беременной матки, извлечением плода, последа и последующим восстановлением целостности матки.
В плановом порядке (III категория неотложности) родоразрешение путем КС рекомендовано:
- при полном и врастании плаценты,
- предлежании сосудов плаценты,
- при следующих предшествующих операциях на матке: два и более КС; миомэктомия (2-5 тип по классификации FIGO или неизвестное расположение миоматозного узла),
- при гистеротомии в анамнезе или при наличии препятствия со стороны родовых путей для рождения ребенка (анатомически узкий таз II и более степени сужения; деформация костей таза; миома матки больших размеров, особенно в области нижнего сегмента, препятствующая деторождению через естественные родовые пути; рубцовые деформации шейки матки и влагалища после предшествующих операций, в том числе после разрыва промежности III-IV степени; рак шейки матки, кроме преинвазивных и микроинвазивных форм рака шейки матки),
- при предполагаемых крупных размерах плода (≥ 4500 г)
- при тазовом предлежании плода: при сроке беременности менее 32 недель, сочетании с другими показаниями к КС, рубцом на матке после КС, ножном предлежании плода, предполагаемой массе плода <2500 г или >3600 г
- при устойчивом поперечном положении плода
- при дистоции плечиков плода в анамнезе с неблагоприятным исходом
- для профилактики неонатального герпеса - всем беременным, у которых первичный эпизод генитального герпеса возник после 34-й недели беременности или были выявлены клинические проявления генитального герпеса накануне родов, т.к. в этом случае существует значительный риск вирусовыделения во время родов
- при ВИЧ инфекции при вирусной нагрузке перед родами >1000 копий/мл, неизвестной вирусной нагрузке перед родами или неприменении противовирусной терапии во время беременности и/или непроведении антиретровирусной профилактики в родах
- при соматических заболеваниях, требующих исключения потуг (декомпенсация сердечно-сосудистых заболеваний, осложненная миопия, трансплантированная почка)
В неотложном порядке (II категория неотложности) родоразрешение путем КС рекомендовано:
- при преждевременном излитии околоплодных вод при доношенной беременности и наличии показаний к плановому КС
- при преэклампсии тяжелой степени, HELLP синдроме при беременности и в родах (при отсутствии условий для быстрого родоразрешения через естественные родовые пути)
- при некорригируемых нарушениях сократительной деятельности матки (слабость родовой деятельности, дискоординация родовой деятельности, дистоция шейки матки), не сопровождающихся дистрессом плода
- при отсутствии эффекта от родовозбуждения окситоцином
- при хориоамнионите и неготовности естественных родовых путей к родам
- при дистресс-синдроме плода, сопровождающегося сомнительным типом КТГ, прогрессирующим, несмотря на проведенную терапию (может быть использован увлажненный #кислород и/или быстрое введение растворов, влияющих на водно-электролитный баланс, и/или смена положения тела и/или острый токолиз (гексопреналин) или нарушением кровотока в артерии пуповины по данным допплерографии.
В экстренном порядке (I категория неотложности) родоразрешение путем КС рекомендовано:
- при любом варианте предлежания плаценты с кровотечением
- при угрожающем, начавшемся или свершившемся разрыве матки
- при дистресс-синдроме плода, сопровождающемся признаками прогрессирующего метаболического ацидоза по данным КТГ или уровня лактата
- при клинически узком тазе
- при выпадении петель пуповины или ручки плода при головном предлежании
- при приступе эклампсии в родах
► ПОДГОТОВКА К РОДАМ
Всем будущим мамам рекомендована комплексная подготовка к родам с целью снижения тревоги и страха перед родами и увеличения вероятности успешных влагалищных родов и грудного вскармливания.
Для подготовки к родам в областном перинатальном центре организованы занятия в Школе материнства для будущих родителей.
Подробная информация здесь.
► ОБЕЗБОЛИВАНИЕ РОДОВ
При нормальных родах первоначально рекомендуется применить немедикаментозные методы обезболивания родов, такие как правильная техника дыхания, использование мяча, массаж, теплые компрессы, холод на спину в случае болей в пояснице и другие, которые оказываются эффективными в большинстве случаев.
С целью уменьшения боли, связанной с родами, при неэффективности немедикаментозных методов обезболивания родов рекомендованы медикаментозные методы обезболивания родов с учетом состояния и предпочтений пациентки и возможностей медицинской организации, а также показаний и противопоказаний к проведению различных методов обезболивания.
Для обезболивания родов могут использоваться разные медикаментозные методы, включая нейроаксиальную анальгезию. Среди всех методов обезболивания в родах эпидуральная анальгезия обладает целым рядом преимуществ. При проведении нейроаксиальной анальгезии в акушерстве применяют современные местные анестетики.
Решение о возможности обезболивания родов методами нейроаксиальной анальгезии, а в дальнейшем и тактика ее проведения на всех этапах родов, определяется только совместно врачом-акушером-гинекологом и врачом-анестезиологом-реаниматологом с учетом всех факторов риска, особенностей течения родов и состояния плода. Проводит нейроаксиальную анальгезию врач-анестезиолог-реаниматолог.
Кроме эпидуральной, спинальной и спинально-эпидуральной возможно применение паравертебральной поясничной симпатической блокады.
К системным методам обезболивания относят применение опиоидов. Также возможно использование ингаляционных методов обезболивания, хотя они являются менее эффективными.
► ПАРТНЕРСКИЕ РОДЫ
В соответствии со п. 2 ст. 51 Федерального закона Российской Федерации от 21 ноября 2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации», отцу ребенка или иному члену семьи предоставляется право при наличии согласия женщины с учетом состояния ее здоровья присутствовать при рождении ребенка, за исключением случаев оперативного родоразрешения, при наличии в учреждении родовспоможения соответствующих условий (индивидуальных родовых залов) и отсутствия у отца или иного члена семьи инфекционных заболеваний.
Партнерские роды доступны каждой семье бесплатно по полису ОМС. Воспользоваться этой услугой могут все желающие.
Для присутствия мужа или иного члена семьи на родах (партнерские роды) необходимо предоставить:
- документ, удостоверяющий личность (паспорт)
- флюорографию или рентгенографию грудной клетки (действуют в течение 12 месяцев с даты проведения исследования)
- лабораторные анализы: анализ крови на RW, ВИЧ.
Партнеру необходимо взять с собой сменную одежду (х/б футболка, х/б брюки) и чистую сменную обувь.
Будущим родителям рекомендуем посетить занятие по партнерским родам в Школе материнства.
► О ЛАКТАЦИИ
Сразу же после рождения здоровый ребёнок инстинктивно начинает поиск пищи. В течение нескольких часов жизни новорождённый бодрствует, активен и готов к кормлению.
Доказано, что раннее начало грудного вскармливания (в течение первого часа после рождения) и исключительно грудное вскармливание в течение первого месяца жизни имеет существенные преимущества в снижении неонатальной смертности и заболеваемости.
Во время первых кормлений грудью мать может почувствовать болезненные сокращения матки и увеличение объема кровянистых выделений. Это нормальный процесс, обусловленный окситоцином, который способствует не только выделению молока, но и сокращению матки. В дальнейшем кормление грудью способствует остановке послеродовых кровянистых выделений.
Рекомендовано осуществлять ранее прикладывание к груди всех новорожденных, которые могут самостоятельно получать грудное молоко, если их состояние стабильно, а мать и ребенок готовы к кормлению.